兒童腦瘤存活率、原因?質子治療優缺點、費用
責任編輯:廖冠竣、陳盈竹
設計:林盟凱

兒童癌症第二位!為何會發生腦瘤?
根據台灣小兒神經醫學會的資料,兒童腦瘤的發生率約為每十萬人次中會有 2 到 5 位兒童罹患,在兒童癌症中排名第二,僅次於白血病。相對於成人而言,兒童腦瘤出現的機率是相當高的。
在七零年代以前,由於能精確診斷腦瘤的工具,如電腦斷層或核磁共振掃描並不普及,外科手術與術後的放射線治療與化學藥物治療的技術不夠成熟,罹患腦瘤的病童其預後並不樂觀。當時,兒童腦瘤的整體存活率僅約為 20%。
近年來,隨著醫學科技的進步,兒童腦瘤的治療成績已有大幅提升。根據台灣癌症基金會的資料,兒童腦瘤的十年存活率已提升至約 70%。其中,良性腦瘤的存活率更高,可達 90% 以上。即使是惡性腦瘤,只要能及早診斷和治療,也有機會獲得治癒。
兒童腦瘤原因
兒童罹患腦瘤的種類繁多,其中小兒髓母細胞瘤是最常見的,每年約有 120-140 位兒童發生腦瘤。根據中華民國兒童腦瘤關懷協會研究,國內 18 歲以內兒童腦瘤平均診斷年齡為 7、8 歲,男女比例則為 1.4/1。根據目前的研究,兒童腦瘤的成因主要可歸納為以下幾點:
- 遺傳因素:極少數的兒童腦瘤是由於遺傳因素所導致的。例如,神經纖維瘤1型(NF1)、神經纖維瘤2型(NF2)、結節硬化症(TS)等遺傳性疾病都與兒童腦瘤的發生有關。
- 環境因素:一些研究表明,某些環境因素可能會增加兒童罹患腦瘤的風險。例如,接觸高劑量的電離輻射(如X光、伽瑪射線等)可能會增加兒童罹患腦瘤的風險。此外,一些研究也表明,空氣污染、水污染等環境污染因素也可能與兒童腦瘤的發生有關。
- 其他因素:一些研究表明,某些其他因素也可能與兒童腦瘤的發生有關。例如,男性兒童相較於女性兒童,罹患腦瘤的風險略高。此外,早產、低出生體重等因素也可能與兒童腦瘤的發生有關。
兒童腦瘤症狀
兒童腦瘤從外觀不易察覺,但還是有跡可循,提醒如果出現下列七種症狀,家長應該要提高警覺,若一般兒科診所診斷建議轉診或是未痊癒,請盡快到醫院的血液腫瘤或是小兒血液腫瘤科做專業診斷評估。
- 睡夢中因頭痛喚醒
- 嗜睡
- 口齒不清
- 不明原因的頭圍腫大
- 經常頭痛伴隨嘔吐
- 走路不穩、平衡感不佳
- 癲癇、不自主抽搐
兒童腦瘤種類與預後、存活率
膠質瘤
是兒童最常見的腦瘤,約佔所有兒童腦瘤的 40% 到 50%。膠質瘤的症狀取決於腫瘤的位置和大小。常見症狀包括:
- 頭痛
- 噁心和嘔吐
- 癲癇發作
- 視力或聽力改變
- 肢體無力或麻木
- 性格或行為改變
膠質瘤可以分為多種不同類型,最常見的類型包括:
- 星狀細胞瘤(Astrocytoma):星狀細胞瘤是最常見的膠質瘤類型,約佔所有膠質瘤的 70-80%。星狀細胞瘤可以分為四個等級,從 I 到 IV,其中 I 級是最良性的,IV 級是最惡性的。
- I 級星狀細胞瘤(Pilocytic Astrocytoma):I 級星狀細胞瘤是最常見的兒童星狀細胞瘤類型,約佔所有星狀細胞瘤的 30%。I 級星狀細胞瘤通常生長緩慢,並且可以完全切除。對於 I 級星狀細胞瘤,5 年存活率可達 90% 以上。
- II 級星狀細胞瘤:II 級星狀細胞瘤是一種低度惡性腫瘤,約佔所有星狀細胞瘤的 25%。II 級星狀細胞瘤通常生長緩慢,但可能無法完全切除。對於 II 級星狀細胞瘤,5 年存活率可達 70% 以上。
- III 級星狀細胞瘤(Anaplastic Astrocytoma):III 級星狀細胞瘤是一種高度惡性腫瘤,約佔所有星狀細胞瘤的 15%。III 級星狀細胞瘤通常生長迅速,並且可能無法完全切除。對於 III 級星狀細胞瘤,5 年存活率為 30% 到 50%。
- IV 級星狀細胞瘤(Glioblastoma multiforme):IV 級星狀細胞瘤是最惡性的腦瘤類型,約佔所有星狀細胞瘤的 15%。IV 級星狀細胞瘤生長迅速,並且可以迅速擴散到周圍組織。對於 IV 級星狀細胞瘤,5 年存活率低於 10%。
- 室管膜瘤(Ependymoma):室管膜瘤是第二常見的膠質瘤類型,約佔所有膠質瘤的 14%。室管膜瘤可以分為兩種主要類型:
- 室管膜瘤(Ependymoma):室管膜瘤是最常見的室管膜瘤類型,約佔所有室管膜瘤的 80%。室管膜瘤通常生長緩慢,但可能無法完全切除。
- 分化不良性室管膜瘤(Anaplastic Ependymoma):分化不良性室管膜瘤是一種更具侵略性的腫瘤類型,約佔所有室管膜瘤的 20%。分化不良性室管膜瘤通常生長迅速,並且可能無法完全切除。
- 寡樹突膠質瘤(Oligodendroglioma):寡樹突膠質瘤是一種較少見的膠質瘤,約佔所有膠質瘤的 3%。寡樹突膠質瘤通常生長在大腦半球,大腦半球是大腦的兩側。寡樹突膠質瘤通常生長緩慢,並且可以完全切除。
胚胎瘤
屬惡性腫瘤,佔了所有原發性腦瘤的約 20%。這些腫瘤可以發生在小腦內或小腦外。
- 髓母細胞瘤:是一種惡性腦瘤,是兒童中最常見的腦瘤,約佔胚胎腫瘤的70%以上,約佔所有兒童腦瘤的 20%。由於髓母細胞瘤生長在小腦,腫瘤往往會堵塞住第四腦室,第四腦室是大腦中充滿液體的腔室。第四腦室的堵塞會妨礙腦脊髓液的排出循環,導致腦壓升高,可能會導致頭痛、噁心和嘔吐、頸部僵硬等症狀。
- 非典型性類橫紋肌肉樣畸胎瘤(AT/RT):是一種罕見的惡性腦瘤,佔胚胎瘤的 12%,多發生在小腦部位(70%)。AT/RT 的腫瘤特性與髓母細胞瘤相似,治療方式亦相同,但是 AT/RT 的惡性度更高,預後更差。
- 原發性神經外胚層瘤(PNET):是一種惡性腦瘤,佔胚胎瘤的 7 %。PNET 通常生長在大腦天幕上,大腦天幕是大腦底部的膜狀結構。PNET 是一種高度惡性腫瘤,通常生長迅速並可能侵犯周圍組織。
- 室管膜母細胞瘤:是一種惡性腦瘤,佔胚胎瘤的 6%,主要發生在第四腦室、大腦半球和脊髓。室管膜母細胞瘤是一種高度惡性腫瘤,通常生長迅速並可能侵犯周圍組織。
生殖細胞瘤(GCT)
佔原發性腦瘤的 14%。GCT 在亞洲比歐美更常見,男性患者多於女性患者,男女比例約為 3.8:1。GCT 的主要發生部位在蝶鞍、松果體或基底核。由於生殖細胞含有大量的原始睪丸或卵巢組織,會分泌 α 型胎兒蛋白(α-fetoprotein, 簡稱 AFP)與 β 型人類絨毛膜性腺激素(β-HCG),因此有些 GCT 患者的血液中 AFP 或 β-HCG 值會升高,有些患者還會出現性早熟的症狀。顱咽管瘤(Craniopharyngioma)
佔原發性腦瘤的 10%。顱咽管瘤位於蝶鞍上方,蝶鞍是大腦底部的一個骨性結構,容納垂體。顱咽管瘤是一種良性腫瘤,但由於其位置靠近腦下垂體,會影響腦部多種功能,因此臨床表現類似惡性腫瘤。顱咽管瘤的臨床表現主要包括:腦壓上升、雙顳側視野缺失或視覺喪失、異常內分泌、身材矮小。神經節膠質細胞瘤(Ganglioglioma)
佔原發性腦瘤的 2%。神經節膠質細胞瘤可以分為良性和惡性兩類。神經節膠質細胞瘤的臨床症狀主要以癲癇來表現。其他可能的症狀包括頭痛、噁心和嘔吐、視力或聽力改變、肢體無力或麻木、步行困難、協調性問題等。脈絡叢腫瘤(Choroid Plexus Tumor)
佔原發性腦瘤的 2%。脈絡叢腫瘤通常發生於週歲內的小小孩,由腦室長出。脈絡叢腫瘤會分泌過多的腦脊髓液而導致水腦的產生,腫瘤多半是因為水腦的症狀而被發現。腫瘤可分良性與惡性。腦膜瘤(Meningioma)
佔原發性腦瘤的 2%。腦膜瘤源自於腦膜,腦膜是覆蓋在大腦和脊髓表面的一層薄膜。腦膜瘤多屬良性,但少數為惡性。神經鞘瘤(Schwannoma)
佔原發性腦瘤的 1.4%。神經鞘瘤屬良性腫瘤,多生長於聽神經及脊髓的神經根。神經鞘瘤的生長速度通常較慢,預後良好。腦下垂體腫瘤(Pituitary Adenoma)
佔原發性腦瘤的 1%。腦下垂體腫瘤屬良性腫瘤,但因其位於蝶鞍內,蝶鞍是位於大腦底部的骨性結構,容納垂體,腫瘤會分泌過量或不足的激素,進而導致內分泌失調,或因壓迫視神經而有視力障礙。錯構瘤(Hamartoma)
約佔原發性腦瘤的 1%。錯構瘤屬於良性腫瘤,由正常組織的異常增生而成。錯構瘤可以發生在身體的任何部位,但最常見於大腦。兒童腦瘤有免開刀的治療方法嗎?
兒童癌症的治療方法與成人癌症其實相差不遠,因為成人癌症大多是積累許久後的爆發,這時候成年患者的癌腫瘤幾乎都是第二期之後的階段,腫瘤大小具有一定的規模,醫師評估病患身體健康程度可以負荷,溝通後會優先以外科手術介入進行治療。兒童癌症雖然大部分很早就發病,兒童腦瘤的情況卻不一定容易判斷與治療,除了傳統的開顱手術之外,還可以考慮使用微創方式,使用手術套管將局部的腦神經纖維剝離,藉由內視鏡增加手術視野,不需要勾腦可降低兒童的腦部傷害。
通常外科手術介入兒童腦瘤治療還需搭配化學治療確保癌細胞不再復發,但是兒童的身體構造遠比成年人來得小也未成熟,手術難度相對也會高出許多,除了手術之外還可進行放射線治療(俗稱電療),不過兒童也並非縮小版的大人,對於任何治療的副作用或後遺症傷害會來的更大、更久。
免開刀療法
- 化學治療:使用藥物殺死癌細胞、使腫瘤縮小並且預防復發,但會有強副作用產生。
- 標靶治療:針對癌細胞的特殊變化,以藥物抑制腫瘤相關的特定分子,阻止癌細胞生長、分裂或轉移。
- 放射線治療:使用高能量的放射線消滅癌細胞,藉此縮小癌細胞,適合單純的生殖細胞瘤,有九成以上治癒率。
放射線治療儀器介紹
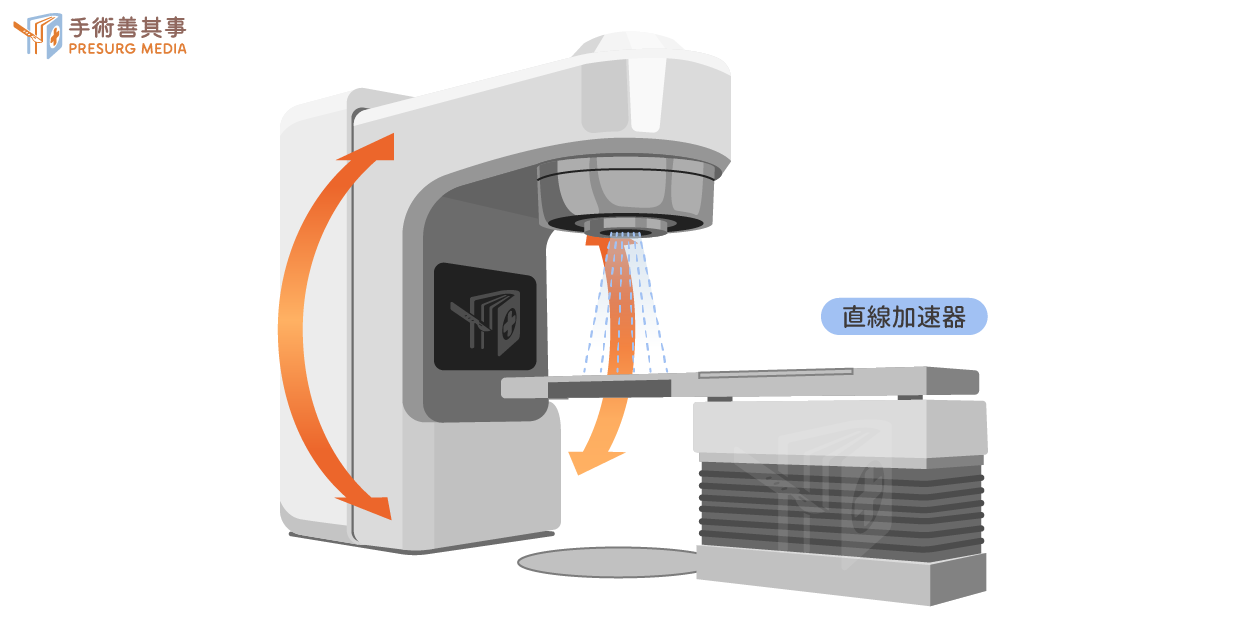
- 直線加速器:藉由高速電子所產生的高能量X光進行治療。此種機器產生的X光、穿透力較傳統的鈷60機器佳,又可以配合複雜的治療設計。兒童癌症放射治療除了照射腫瘤之外,也會在照射腫瘤的範圍或是路徑之中,對兒童的其他部位產生永久性破壞,即便今天兒童癌症有高達80%的治癒機率,但是其他受到放射線治療所造成的後遺症,不同位置所衍生的後遺症可能有發育遲滯、智力受損等等,這些後果將會伴隨兒童到終老,所以接受使用與否是家屬與醫師需要審慎評估的一大要務!
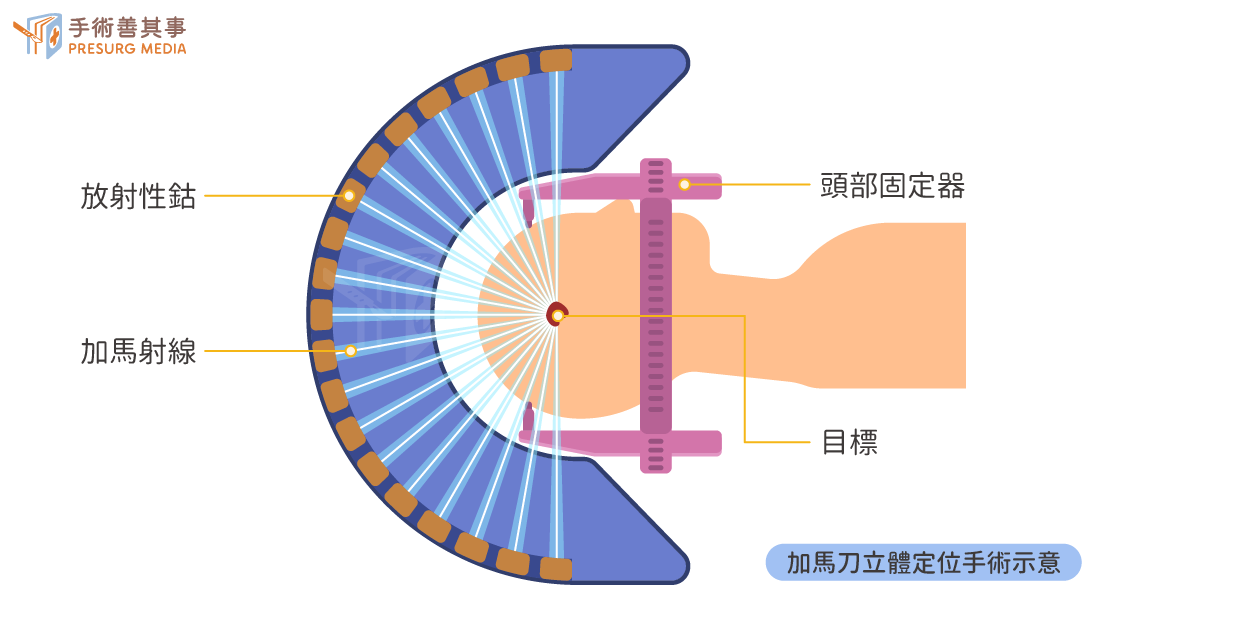
- 加馬刀立體定位放射手術:不論是手術介入治療兒童癌症或是搭配放射治療與化學治療,對於小小身軀的兒童,都存在著顯而易見的日後傷害。除了傳統的治療方式外,針對腦瘤的處置也有新穎的加馬刀立體定位放射手術,俗稱加馬刀,無需開腦可隔空除瘤!方法為在單一療程中將輻射離子束,經能量彙集打到腦瘤的位子上,就像用放大鏡聚焦太陽的光線,集中火力打在腦瘤位置上,透過這種聚能的方式,腦瘤其實並不會就此消失,而是就此萎麋,就像原本燦放的鮮花快速凋零成乾燥花將,優勢為能將周圍組織劑量將到最低,也將對腦瘤外組織傷害降到最低。現在加馬刀健保有條件(三顆腫瘤以下)給付,不再如過去動輒20萬起跳的自付費用那麼高昂。

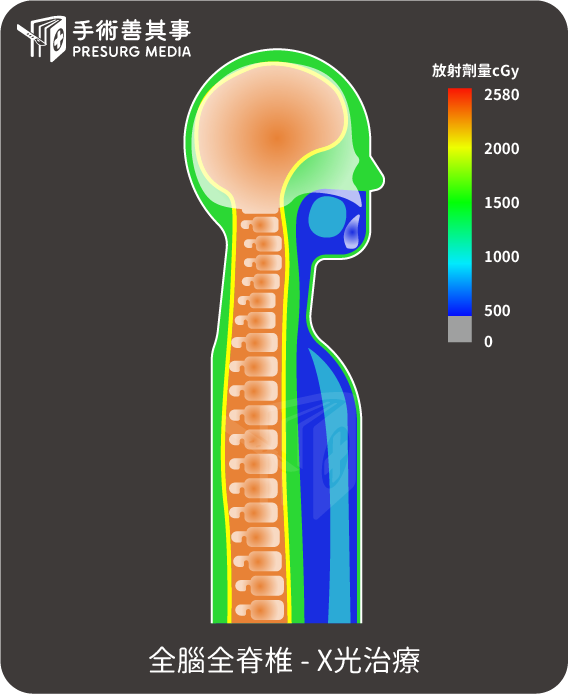
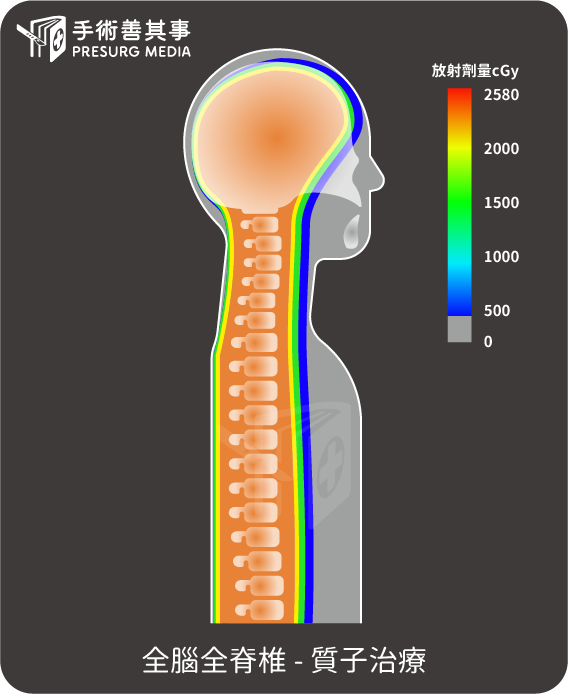
- 質子射線治療抑制腫瘤生長:對於小兒腦瘤的治療來說,標準的放射治療目標為全腦加上全脊椎,給予治療的涵括範圍會較大。如果使用傳統的放射治療(X光)治療全脊椎的過程,難免會照到兒童的腹部器官以及骨盆腔器官,有可能造成放射線暴露的器官次發性腫瘤產生,相較之下質子治療能夠對於目標組織有效侷限放射劑量,不波及非治療目標的其他器官。保障兒童的器官發育!
質子治療不同於傳統的X光治療,質子射束進入人體後,可以在穿透腫瘤區後停住,減少腫瘤區後面的正常組織傷害。因此質子治療對於年紀小的病童來說,是比較好的治療選項。考量到兒童的未來人生還很長遠,在治療的同時能夠降低長遠的副作用,是醫者與父母彼此都樂見的決策與執行方法。不過施以質子治療只有自費選項,費用極為昂貴,家長必須衡量相關狀況。
現代癌症治療已由昔日抗癌鐵三角「手術、放射治療、化學治療」加入標靶治療、免疫治療、熱治療與細胞治療等,進化成七彩整合療法。其中,質子治療已是放射治療的最新趨勢,截至2021年底,全球共有99家質子治療中心投入臨床服務,近25萬人接受過質子治療。
由於質子放射治療目前尚未納入健保給付規劃項目,對於小兒癌症的治療選項稍微遺憾,根據肝病防治學術基金會研究顯示,目前質子治療標準療程根據腫瘤大小和位置分為兩種:若腫瘤體積較小或沒有靠近重要器官,一次可以給較高的劑量,持續做10次完成療程;若腫瘤近肝門(中央)位置或靠近胃、腸,一次給的劑量會相對低一些,需持續做22次。 費用從60-90萬元不等。
質子治療機設備介紹
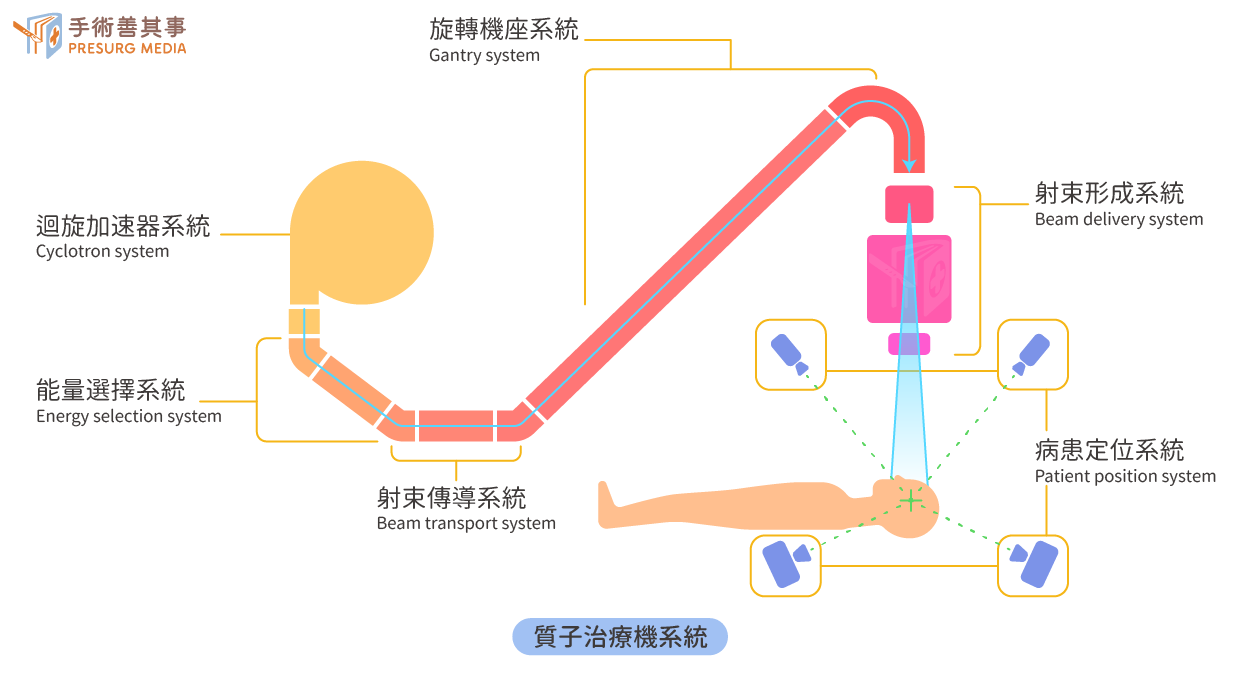
圖說:質子治療儀器的系統介紹
外科手術治療
無論是良性或是惡性腦瘤,都應在不損及正常神經功能前提下,儘量完全切除。因為不論良性或惡性腦瘤均會造成臨床症狀及生命危險,所以最佳之處理方式是在不造成任何神經缺陷的情況下把腦瘤完全的切除。良性腦瘤若能全部切除復發機率極低,可以獲得近乎治癒的效果。
- 開顱手術:顧名思義腦是由頭骨保護,若要移除病灶,就要打開頭骨。手術會依據病情決定開顱範圍,通常開顱範圍愈小愈好,但惡性腦瘤發現時通常有一定大小,或者位於腦部深處,需要多一點空間才能看清邊界,所以進行開顱手術時,通常需要透過高速氣鋸,打開適當大小的頭骨,才能讓手術順利進行。移除腫瘤後,也會用細的小骨釘、骨板將骨片蓋回去,以維持良好的外型。
- 經鼻孔腦部內視鏡手術:使用一根直徑不到1公分的導管,內有光纖攝影機,以及3到4個器械操作孔徑。在僅有幾釐米的傷口下進入腦組織深部,完成診斷、組織切片或根除治療。最新的經鼻孔內視鏡手術,不需黏膜剝離,組織切口只有1公分平方大小,術後不必鼻孔填塞。2到3天即可出院。
| 開顱手術 | 經鼻孔腦部內視鏡 | |
|---|---|---|
| 手術時間 | 10小時不等 | 4-6小時 |
| 住院天數 | 7-14天左右 | 5天 |
| 手術費用 | 8-12萬不等 | 約10萬元 |
內視鏡三腦室造口適合松果體部位腫瘤併發阻塞性水腦症病童。而最常用的分流管植入手術,為腦室腹膜腔引流管,但引流管植入之後可能會發生種種分流管合併症(分流管依賴、阻塞、感染),增加治療的不確定性,因此兒童神經外科醫師建議,若非必要則應儘量避免。
腦瘤若合併水腦症,在手術治療時常會置入暫時性的腦室外引流短管,手術完成後兩天至一週內拔除。原因是一方面在手術時降低顱內壓,保護腦組織;另一方面則是在手術後數天內維持正常顱內壓,降低手術後急性水腦症的危險。如果預期需要腦室外引流情況超過一週,醫師會考慮植入腦室外引流長管以降低引流管感染機會。
兒童腦瘤的惡性腦瘤比較難以完全切除。手術後多半需要接受放射線治療,化學藥物治療也不可或缺,若腦瘤位於腦部重要之神經功能部位,將腦瘤完全切除時將會造成嚴重之神經症狀,這時就只能將腦瘤做部分的切除,有時甚至無法切除而只能做切片檢查。外科手術治療由傳統的開顱切除已經進步到腦部內視鏡手術,不過對於兒童腦瘤來說,腦組織尚未發育完整,如果要接受外科手術不論是傳統或是新一代腦部內視鏡都與成人相比來得困難許多,醫師手術純熟度相當吃重,建議審慎評估。
兒童腦瘤的術後照顧與飲食建議
- 傷口與生活照顧:觀察傷口是否有紅、腫、熱、痛等情形,務必保持傷口乾燥。
- 飲食指導:避免刺激性食物,多吃蔬果,可減少因用力排便導致腦壓升高,進而影響病情恢復。
文獻參考
兒童腦瘤,台大醫院電子報。淺談兒童腦瘤,中華民國關關懷腦瘤兒童協會。
常見兒童腦瘤與治療,馬偕兒童醫院。
相關文章














