心肌梗塞又腦中風!北醫跨科團隊成功取血栓搶救外籍病患
北醫附醫施俊明院長表示,北醫附醫積極精進急重難罕的核心醫療能力,包括腦、心、肺、肝、腎等重要器官的相關疾病處置都是團隊精進的重點。此次在急診醫學科、重症醫學科、心臟外科、神經內科及影像醫學部的通力合作下,讓病人在最短時間內完成治療,生活恢復自理,不但展現急重症照護能力,亦充分體現北醫附醫跨團隊整合照護的優勢。
北醫附醫外科部副主任暨心臟外科許傳智醫師指出,心肌梗塞是最常見的心臟急症之一,每年近1.8萬人因急性心肌梗塞就醫,其中有3到4成病人到院前死亡,治療時間是左右病人生死的關鍵。以此位外籍病人為例,到院前已經OHCA,經緊急搶救並裝上葉克膜,順利完成冠狀動脈繞道手術。
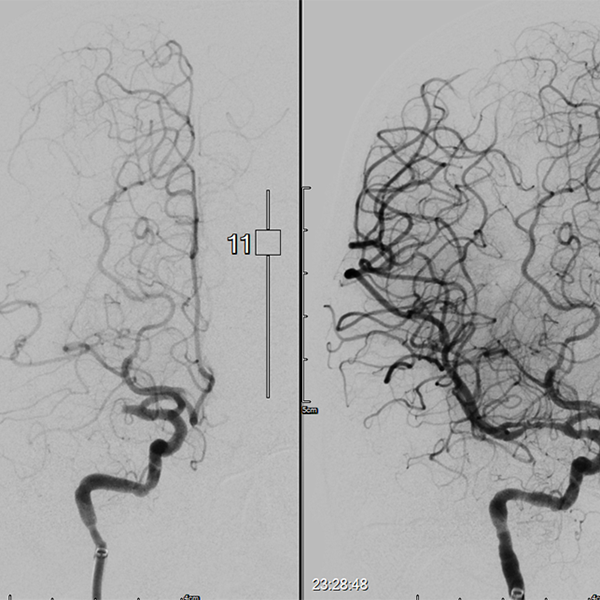
圖說:北醫附醫透過電腦斷層確認病人為顱內大血管阻塞,同時召集動脈取栓團隊,成功吸出血栓並打通血管。圖為腦血管打通的前(左圖)後(右圖)比較。(圖片提供:臺北醫學大學附設醫院)
北醫附醫重症醫學科黎書亮主任表示,嚴重心肺衰竭病人使用葉克膜是標準且常見的治療之一,可替病人爭取更多的治療時間,但也可能引發血栓、感染、嚴重敗血病等併發症,重症照護團隊時時刻刻面臨挑戰。此次病人在葉克膜的支持下完成冠狀動脈繞道手術,入院後20天移除葉克膜,翌日成功脫離呼吸器,並在住院25天後轉出加護病房,1個月後康復出院。
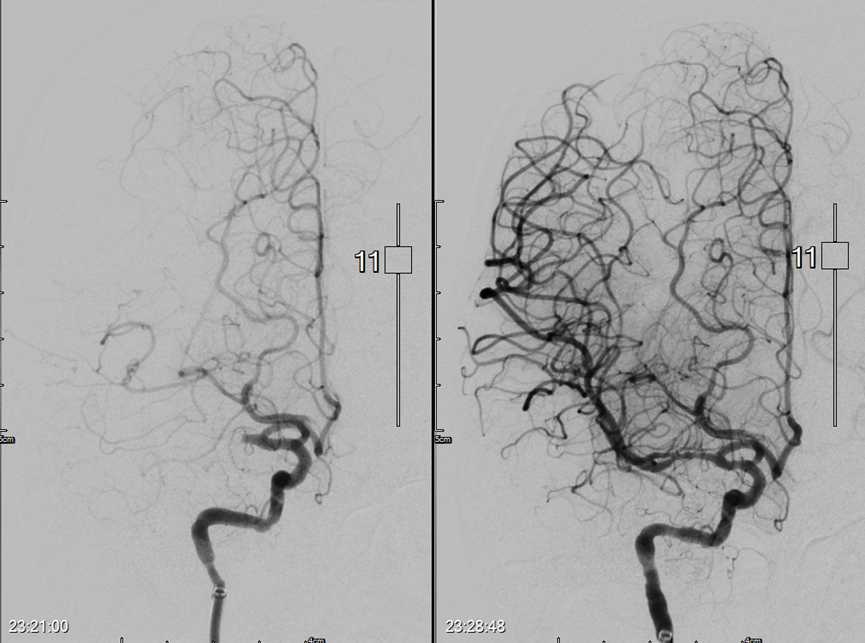
不料,病人出院兩周後突然出現左側無力現象,20分鐘內緊急送至北醫附醫急診,醫療團隊評估為重度中風(美國國家衛生研究院腦中風量表NIHSS>20),快速啟動急性缺血性中風療程,先施以血栓溶解劑治療,並透過電腦斷層確認病人為顱內大血管阻塞,同時召集動脈取栓團隊,將導管從鼠蹊部穿刺置入,成功吸出血栓並打通血管,手術過程在20分鐘內完成。病人術後恢復良好,生活功能可自理,目前已返回母國。
圖說:北醫附醫醫療團隊評估病人為重度中風後,快速啟動急性缺血性中風療程,先施以血栓溶解劑治療,同時召集動脈取栓團隊,成功吸出血栓並打通血管。(圖片提供:臺北醫學大學附設醫院)
病人先後歷經心肌梗塞、缺血性腦中風的急重症考驗,北醫附醫神經內科李薰華主任解釋,缺血性腦中風與心肌梗塞均為血管疾病,心肌梗塞是心臟血管阻塞,缺血性中風是腦血管阻塞。根據研究,病人若有缺血性心臟病或冠狀動脈疾病,發生缺血性腦中風的機率較一般人高出2到5倍;若病人年紀輕輕就出現缺血性中風的症狀,也要特別注意是否有心臟相關的疾病。

圖片:北醫附醫腦中風治療團隊每年啟動約100次,根據病人狀況,約有2-3成可接受動脈取栓治療,血管打通率達80%以上。(圖片提供:台北醫學大學附設醫院)
北醫附醫影像醫學部鄭碩仁主任表示,與心肌梗塞相比,缺血性腦中風雖然立即性死亡風險較低,但治療速度會直接影響病人預後。以腦部取栓來說,應盡量在2小時內完成,手術時間越長,風險越高,病人預後也越差。國內外平均腦部取栓大約為30-60分鐘內完成,北醫附醫團隊此次在20分鐘內就完成取栓手術,病人預後十分良好。
鄭碩仁主任指出,北醫附醫腦中風治療團隊由神經內科、神經外科、急診醫學科、影像醫學部等科別聯手組成,每年啟動約100次,其中根據病人狀況,約有2-3成的中風病人可以接受動脈取栓治療。根據統計,血管打通率達80%以上,108到111年間接受動脈取栓的急性中風病患,3個月後能生活自理比率約40%。
另外,北醫附醫自108年啟用大腦血流灌注影像之人工智慧影像輔助判讀系統(RAPID),將術前評估時間大幅縮短,有效延長中風的黃金治療時間,由 6 小時延長至 16 小時,大大改善病人預後。健保自112年11月1日放寬急性缺血性腦中風取栓術執行時間到24小時,但須經影像評估確認適合接受取栓治療。根據動脈取栓的試驗(DEFUSE 3)結果顯示,若是缺血範圍為中風壞死範圍的1.8倍,中風壞死範圍小於70ml ,取栓成效較好。

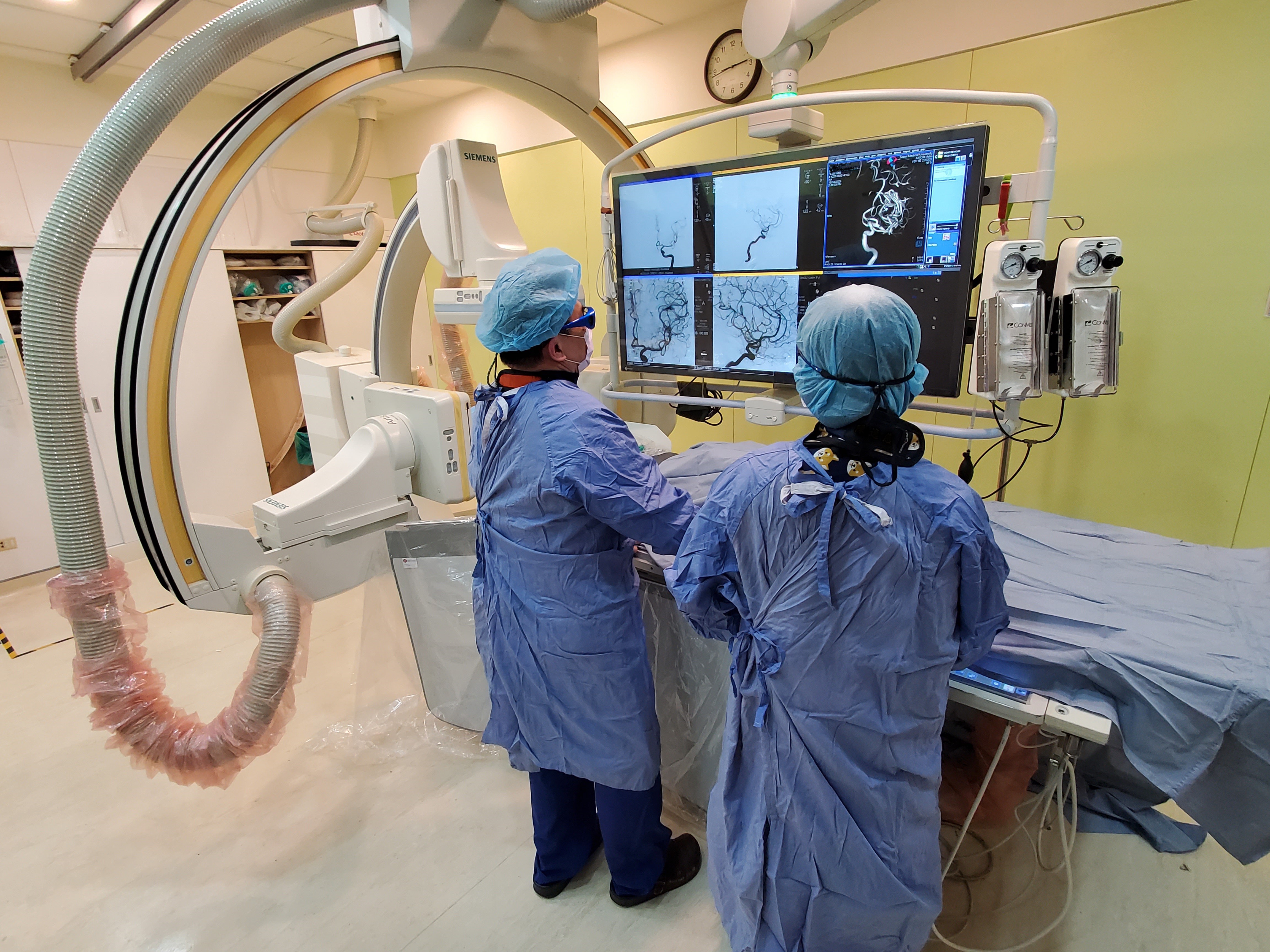
圖說:北醫附醫急診醫學科、重症醫學科、心臟外科、神經內科及影像醫學部跨團隊通力合作,讓病人兩個月內挺過兩次生死關卡。(圖片提供:台北醫學大學附設醫院)
李薰華主任提醒,心肌梗塞與腦中風都屬於血管疾病,包括代謝症候群或是有高血壓、高血糖及高血脂等三高困擾的病人,都是心肌梗塞與腦中風的高風險族群;提醒民眾平日保持健康生活,高風險族群應定期檢測血壓、血糖和血脂等危險因子,並進行頸動脈及顱內血管超音波追蹤,遠離心血管及腦血管疾病的風險。